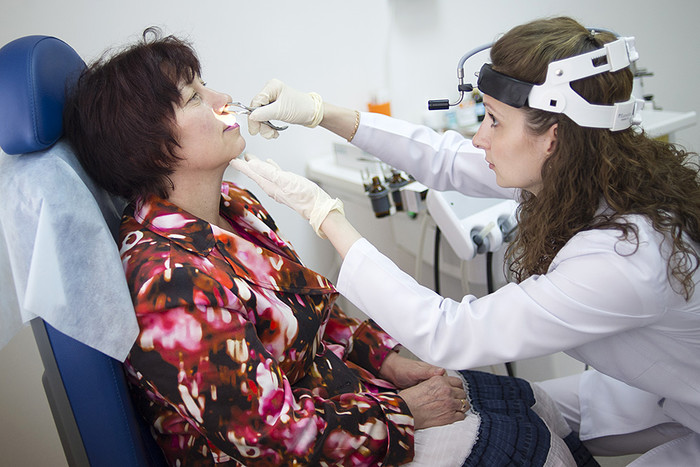
Разные портреты одной болезни
В медицине существуют два подхода – лечить болезнь или лечить больного. Если следовать первому подходу, то всем пациентам с одинаковым диагнозом можно выписывать одно лекарство. Второй подход исповедовал еще Гиппократ, и, если следовать ему, все гораздо сложнее, потому что люди разные и одна и та же болезнь может быть вызвана разными поломками в организме. Персонализированное лечение – это индивидуальный пошив одежды по мерке. Хотя, конечно, это очень грубое сравнение.
Идея персонализированной медицины начала воплощаться в жизнь одновременно с развитием методов молекулярно-генетического тестирования.
Тут-то и выяснилось, что одна и та же болезнь у разных пациентов может иметь свой собственный генетический портрет, составленный из разных мутаций.
Отсюда становится ясно, почему при одинаковом диагнозе одно и то же лечение одним пациентам помогает, а другим — нет. Особенно это касается онкологических заболеваний, ведь рак – это всегда генетическое нарушение, которое клетка не может исправить.
Стандартная химиотерапия – это травля опухолевых клеток токсичными лекарствами в расчете на то, что им достанется больше, чем здоровым, потому что раковые клетки обладают повышенным метаболизмом. Но и здоровым тоже достается: отсюда возникают тяжелые побочные эффекты. Манипулируя дозами, врачи балансируют на грани, чтобы убить опухоль, но оставить в живых больного.
Сейчас в онкологии произошла смена парадигмы. От того, чтобы лечить всех пациентов, например с раком молочной железы или с раком легкого, одинаковой химиотерапией, онкологи постепенно переходят к тому, чтобы лечить персонально и целенаправленно. Лечение зависит от того, какие именно генетические поломки произошли у пациентов.
Целенаправленная, или таргетная, терапия – это точечное воздействие на ключевые биохимические пути.
Лекарственные препараты для таргетной терапии подходят не всем пациентам, а группам пациентов с одинаковой мутацией.
Есть лекарства, а где больные?
К лекарствам для персонализированной медицины относятся, например, моноклональные антитела. Они связываются с определенными рецепторами на поверхности опухолевых клеток и блокируют их жизнедеятельность или размножение. Другой перспективный класс препаратов – ингибиторы тирозинкиназы: маленькие молекулы, подавляющие активность тирозинкиназы – ключевого фермента многих сигнальных путей в клетке.
Но чтобы правильно применять эти лекарства, нужно знать, каких пациентов они могут вылечить: только таких, у которых имеется определенная мутация.
А чтобы найти таких пациентов, нужно провести молекулярно-генетическое тестирование.
«Раз есть лекарства, надо знать, какие же больные, — рассказал «Газете.Ru» профессор Сергей Тюляндин, руководитель отдела клинической онкологии РОНЦ им. Н. Блохина, председатель Российского общества клинических онкологов. — К сожалению, так получилось, что государство, зарегистрировав эти препараты и закупая их для больных, не финансирует проведение тестов на определение мутаций».
По его словам, лекарства имеются, но врачи не знают, есть ли для них подходящие больные. Чтобы это понять, необходимо организовать программу молекулярно-генетического тестирования.
В большинстве региональных клиник и онкологических диспансеров нет лабораторий, которые могут проводить молекулярно-генетические тесты. Решение проблемы — в организации лабораторий «коллективного пользования», которые могли бы работать в масштабах всей страны.
Благодаря появлению таких лабораторий любой онколог из любого региона при желании протестировать своего пациента может это сделать.
Ему надо зарегистрироваться на сайте, ввести данные о пациенте в базу данных и через курьерскую службу доставить образец биопсии пациента в ближайшую лабораторию, работающую по программе. Через 5–6 дней в базе данных появится ответ, который видит только этот доктор, о генетическом портрете рака своего пациента. Все это совершенно бесплатно.
Опухоли «тупые» и «умные»
Конечно, не любую раковую опухоль сегодня можно «раскусить», и не на каждую имеется таргетный лекарственный препарат.
Онкологи в шутку говорят, что опухоли есть «тупые» и «умные».
С «тупыми» проще – у них есть ключевая мутация, ее называют активирующей. Она приводит к активации определенных белков и рецепторов. В результате раковые клетки начинают бурно размножаться и повышают свою жизнестойкость.
Активирующую мутацию не всегда удается определить: при некоторых случаях рака геном сильно разрушен.
Сегодня онкологам уже многое известно про ключевые мутации. Например, мутация гена рецептора эпидермального фактора роста (ЕGFR) имеется у 8–10% больных раком легкого.
Она есть у каждого пятого больного, и по сути именно она объясняет возникновение рака легкого у некурящих.
При мутации рецептор, в состав которого входит тирозиникиназа, становится особенно активным. Лекарственные препараты блокируют рецептор и прерывают сигнальный путь.
Таргетные препараты сегодня используются и для лечения рака молочной железы. Есть группа пациенток, у которых имеется мутация HER-2: она приводит к неконтролируемому размножению клеток, их устойчивости и повышенной подвижности. И есть эффективные лекарственные препараты, которые действуют только на эту группу больных.
Российская программа молекулярно-генетической диагностики работает с несколькими мутациями рака легкого и рака кишечника.
За 2,5 года было проведено 15 тыс. анализов. Программу используют 73 региона, в базе данных зарегистрировано 1100 докторов.
Помимо девяти лабораторий еще шесть работают в тестовом режиме. Они должны проработать год, прежде чем их примут в коллектив. Специалисты не собираются слишком увеличивать число лабораторий, чтобы не потерять качество. А вот количество проводимых тестов будет расти.
Обратная сторона медали
Сегодня фактически любой онкологический больной в России может пройти генетическое тестирование и выяснить, какой у него рак.
Но что дальше делать с этой информацией? Есть ли у больных возможность лечиться в соответствии с «портретом» своего рака?
«Это очень серьезная этическая проблема, - отвечает профессор Тюляндин - Без сомнения, тестировать ради того, чтобы определить мутацию, и потом, зная, что больному показано данное лечение, не иметь возможности назначить лечение, это плохо. С другой стороны, если этого не делать, то мы и проблему не видим. Создается впечатление, что больных с данной мутацией, для лечения данным препаратом – и вовсе нет. Конечно, должны идти параллельные процессы – и определения мутации, и улучшения доступности препаратов».
Если регионы знают, сколько у них больных для лечения определенным препаратом, они будут знать, сколько его надо закупать. Появляется некая экономическая обоснованность доступа к лекарствам. А их покупка возложена на региональные бюджеты. В то же время возможности регионов, равно как и их бюджеты, разнятся.
Разрыв по закупке препаратов между богатыми и бедными регионами колоссален.
Очевидно, в ближайшем будущем географическое неравенство регионов сохранится. Чтобы выравнять доступ к медицинской помощи, нужно увеличить финансирование, а оно, наоборот, сокращается. В системе ОМС, на которую сейчас переходит здравоохранение, количество денег также будет зависеть от того, сколько денег регион соберет в эту систему. Богатые регионы будут собирать больше, а бедные — меньше.
Однако ситуация с онкологической помощью в стране все же понемногу улучшается. В том числе потому, что в региональные клиники было закуплено новое оборудование по программе модернизации здравоохранения. «Все больше онкобольных получают правильное лечение, по современным стандартам, - говорит врач. - Но и сегодня эта цифра гораздо меньше 50%, и надо еще очень много сделать, чтобы она приблизилась к 100%».
Так что сегодня от потенциальных возможностей персонализированной медицины до ее реального применения в нашей стране дистанция довольно велика. И если узнать, как лечить, врачи еще могут своими силами, то обеспечить возможность лечить – задача государства.

 Цивилизация
Цивилизация